Среди множества заболеваний, поражающих надпочечники, особое внимание заслуживает редкая патология с хроническим затяжным течением — болезнь Аддисона, или гипокортицизм. Недуг поражает корковый слой надпочечников, как следствие — развивается дефицит жизненно необходимых гормонов. Название патологии связано с именем британского врача Томаса Аддисона, который в 19 веке впервые описал симптоматику тяжелой болезни.
Аддисонова болезнь может поражать все возрастные категории, но основная группа риска приходится на возрастной отрезок 20–40 лет. Диагностируется гипокортицизм редко — на 100 тыс. человек приходится один больной. Однако установление точной численности заболевших проблематично — многие больные не подозревают о течении патологии из-за слабо выраженной симптоматики и к врачу не обращаются.
Надпочечники и эндокринная регуляция организма
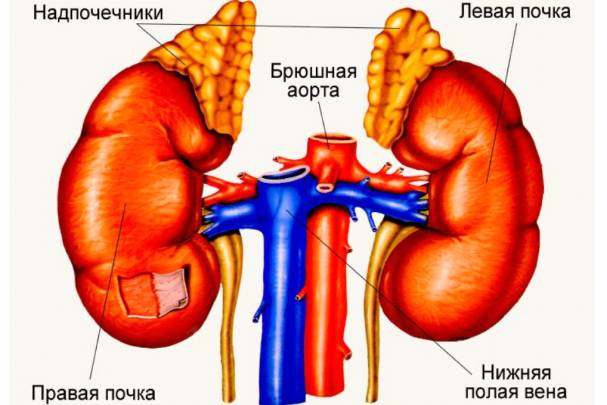
Надпочечники — парные железы, расположенные в забрюшинном пространстве сверху над почками и тесно к ним примыкающие. Имеют разную форму — левый в виде полусферы, правый в виде пирамиды. Надпочечники имеют две самостоятельные части — корковую, мозговую и играют первостепенное значение в регуляции эндокринных процессов.
Надпочечники вырабатывают гормоны:
- адреналин и норадреналин;
- кортизол и кортикостерон;
- альдостерон;
- тестостерон, эстроген.
Деятельность надпочечников по производству гормонов регулируется главными эндокринными органами — гипоталамусом, эпифизом и гипофизом. Когда концентрация гормонов в организме понижается, в мозг идет соответствующий сигнал — в ответ гипофизом выбрасывается адренокортикотропный гормон, под действием которого надпочечники продуцируют гормоны.
Роль гормонов, производимых надпочечниками, велика. Они ответственны за:
- поддержание оптимального метаболизма;
- налаживание водно-солевого баланса;
- липидный обмен;
- оптимизацию иммунного ответа организма;
- стабилизацию артериального давления;
- стимуляцию полового влечения, развитие вторичных половых признаков.
Этиология болезни
Патогенез болезни Аддисона основывается на развитии стойкой дисфункции коры надпочечников, в результате синтез гормонов постепенно замедляется. Сбой в производстве гормонов происходит на фоне сохранности функционала гипофиза и выработки достаточных объемов адренокортикотропного гормона. Патофизиология выделяет группу причин, вызывающих нарушение эндокринных функций надпочечников:
- важный фактор, увеличивающий вероятность возникновения болезни — туберкулезное поражение органа. При туберкулезе разрушается не только мозговая оболочка надпочечников, но и вся структура целиком. Течение туберкулезного процесса негативно влияет на иные органы — легкие, пищевод;
- дисфункция надпочечников, спровоцированная оперативным вмешательством по поводу удаления органа;
- длительный прием некоторых медикаментов, способных блокировать производство гормонов;
- наличие онкологических процессов — непосредственно в надпочечниках или вызванных метастазированием;
- состояние иммунодефицита при ВИЧ-инфицировании;
- тяжкие системные инфекционные и специфические болезни — сифилис, амилоидоз, ревматизм;
- обширные кровоизлияния в мозговой слой органа;
- грибковые поражения (бластомикоз).
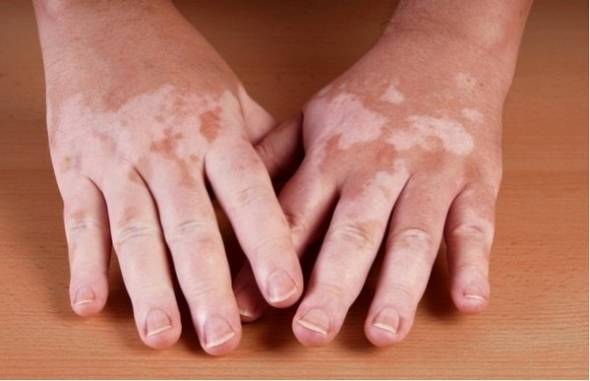
Особую роль в развитии бронзовой болезни патофизиология отводит аутоиммунным процессам в организме. При аутоиммунном поражении антитела надпочечников губительно влияют на сам орган. Процесс аутоиммунного поражения до конца не изучен, однако установлено, что в развитии бронзовой болезни не последняя роль принадлежит генетической предрасположенности — Аддисонова болезнь передается от родителей детям.
Клинические проявления
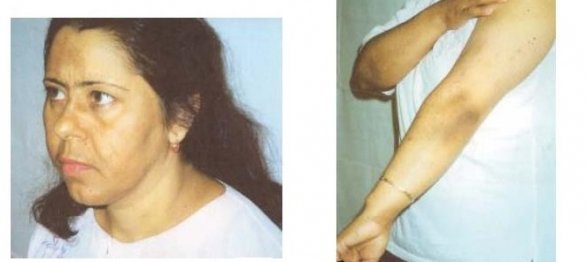
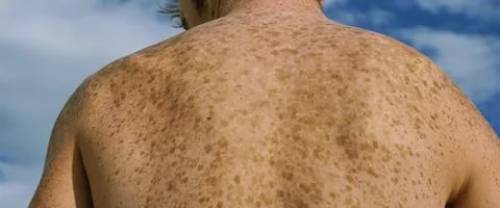
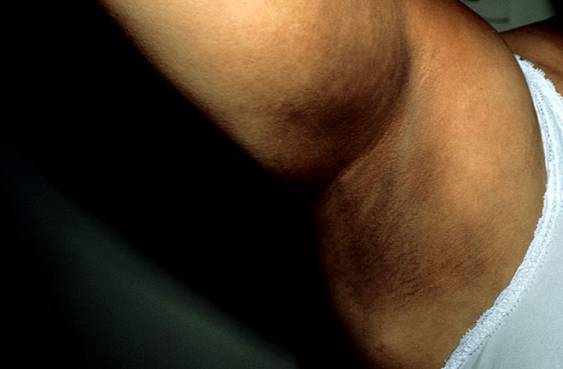
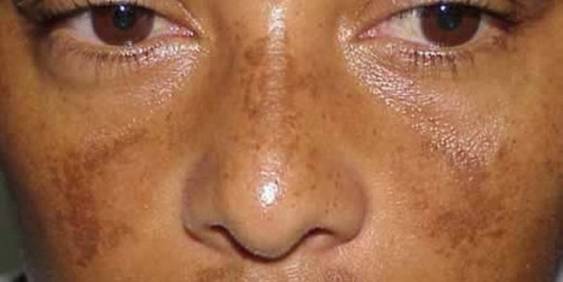
Болезнь Аддисона имеет богатую клиническую картину, что обусловлено негативным влиянием дефицита гормонов на все системы органов. Существует характерный признак, присущий патологии — кожные покровы больного по мере ее прогрессирования приобретают бронзовый оттенок, отсюда болезнь Аддисона иногда называют бронзовой. Изменение цвета кожи и слизистых вызвано повышенным синтезом адренокортикотропного и альфа—меланоцистостимулирующего гормонов. Но такой признак типичен для первичных форм недуга, вторичная форма Аддисоновой болезни потемнением кожи не сопровождается.
Многообразие клинических проявлений подразделяют на патологические расстройства:
- со стороны кожи, слизистых;
- в сердечно-сосудистой системе;
- в репродуктивной системе;
- со стороны ЖКТ;
- прочие системные расстройства.
Сердечно-сосудистая система
Расстройство в работе сердца и сосудов связано с понижением частоты сокращений сердечной мышцы, расстраивается сердечная ритмика, замедляется процесс кровообращения. Так, при течении бронзовой болезни у детей сердце развито неполноценно вплоть до тяжелой степени недостаточности. Большинство страдающих болезнью Аддисона из-за дисфункции сердечной деятельности выглядят бледным, на ногах появляется отечность, конечности на ощупь холодные.
При гипокортицизме понижается скорость передачи нервных реакций, необходимых для стимулирования сокращений сердечной мышцы. Стойкая аритмия возникает на фоне скопления ионов калия в ткани миокарда с одновременным активным вымыванием ионов натрия. Дисбаланс в соотношении микроэлементов и вызывает сбой сердечной ритмики, расстройство нервной передачи в сторонних органах.
Неконтролируемое понижение артериального давления — еще один типичный признак патологии. Гипотония развивается по причине ослабления тонуса вен и артерий, снижения ЧСС и сердечной ритмики. Ускоренное выведение с уриной ионов натрия приводит к дегидратации организма и падению давления.
Репродуктивная система
Надпочечники продуцируют половые гормоны, необходимые организму для полового созревания, появления либидо. При Аддисоновой болезни синтез эстрогена и тестостерона снижается, что приводит к появлению негативных реакций:
- у женщин возникает сбой менструального цикла вплоть до аменореи; кожные покровы теряют эластичность; выпадают волосы на лобке и в подмышечных впадинах; повышается риск развития гинекологических болезней — миомы, мастопатии, эндометриоза;
- у мужчин понижается сексуальное влечение, развивается импотенция;
- понижаются репродуктивные способности вплоть до бесплодия и невынашивания беременности у женщин.
Желудок и кишечник
Дефицит гормонов отрицательно воздействует на ЖКТ, приводя к снижению секреторных функций поджелудочной, желудка, кишечника. При длительном гормональном дефиците возникает атрофия ворсин, выстилающих внутреннюю оболочку толстой и тонкой кишки. Как следствие — полностью нарушается процесс усвоения питательных веществ. Развиваются гастриты, язвенная болезнь желудка и ДПК, панкреатиты. Механизм возникновения болезней прост — нехватка гормонов приводит к отсутствию защиты слизистой ЖКТ от агрессивных факторов.
Помимо классических болезней ЖКТ, появляются диспепсические симптомы. Приступы тошноты, рвотные позывы характерны для длительно текущей болезни Аддисона. Часто возникает расстройство стула в виде эпизодической диареи. Плохой аппетит наблюдается почти у всех больных.
Прочие симптомы
Обезвоживание организма происходит из-за нехватки гормона альдостерона. Симптомы обезвоживания заметны невооруженным взглядом — у больных сухая сморщенная кожа, щеки провисают и впадают в области щек, отвисают нижние веки, лицо больного приобретает «мученическое» выражение. Живот становится втянутым.
Обезвоживание поражает мозг и ЦНС, приводя к тяжким последствиям:
- развивается мышечная слабость, конечности могут терять чувствительность вплоть до парастезии и паралича;
- повышается риск тромбоза из-за сгущения крови и снижения насосной функции сердечной мышцы;
- развивается кислородное голодание всех органов по причине вялого кровообращения и замедления метаболических процессов.
При бронзовой болезни негативному влиянию подвергается иммунная система. Естественные защитные силы организма падают — больной становится более восприимчивым к вирусным и бактериальным недугам. У страдающих гипокортицизмом в 2 раза чаще диагностируются бронхиты, пневмонии, воспаление легких.
По мере прогрессирования болезни возникают тяжкие неврологические расстройства. Появляются типичные симптомы в виде заторможенности, вялости, у больных угасают все виды рефлексов. Многолетнее течение гипокортицизма приводит к стойкой депрессии — утрачивается интерес к окружающему, периоды апатии резко сменяются на вспышки раздражительности, недовольства всем. Усугубляет положение постоянная усталость, слабость, сонливость.
Аддисонический криз
Болезнь Аддисона развивается постепенно, клиническая картина проявляется по нарастающей. Но в медицине есть случаи внезапного появления признаков гипокортицизма. При острой недостаточности надпочечников возникает опасное для жизни состояние — аддисонический криз. Кризы чаще развиваются у больных, не подозревающих о наличии болезни, либо при отсутствии неадекватной дозы гормонов в рамках заместительной терапии.
Кризы при бронзовой болезни могут возникать на фоне острых катаральных процессов, травм, операций или инфекционных поражений — надпочечниковая недостаточность резко обостряется и состояние больного становится критическим. Кризы могут возникать у пациентов, получающих лечение в виде индивидуальных доз кортикостероидов. Однако при резкой отмене гормонов, снижении дозировки либо увеличении потребностей организма есть риск развития криза.
Симптомы криза:
- резкая нетерпимая боль в нижних конечностях, спине или животе;
- приступы тошноты в сочетании с неукротимой рвотой, что приводит к обезвоживанию и шоковому состоянию;
- понижение артериального давления до критических показателей;
- сильная тревога, паническое состояние, спутанность сознания;
- резкое падение концентрации ионов натрия с одновременной гиперкалиемией и гиперкальциемией в крови;
- падение уровня глюкозы в крови;
- появление коричневого налета в ротовой полости.
Состояние больного при кризе тяжелое, без оказания срочной медицинской помощи путем введения повышенных доз гормонов может наступить летальный исход из-за нарастающей дегидратации и расстройства функционирования всех жизненно важных систем органов.
Течение болезни в детском возрасте
Болезнь Аддисона у детей чаще диагностируется в младшем школьном и подростковом возрасте. Есть редкие случаи подтверждения патологии у грудных детей и дошкольников. Бронзовая болезнь у детей в большинстве случаев первична — механизм формирования надпочечниковой недостаточности генетически заложен и передан от родителей. Причины, приводящие к вторичному формированию болезни, не отличаются от факторов, провоцирующих развитие недуга у взрослых:
- аутоиммунные нарушения;
- туберкулезное поражение;
- хирургические операции на надпочечниках;
- перенесенные болезни катарального характера;
- онкология.
Первоначальные признаки проявления болезни у детей связаны с дефектами во внешности и отставанием в физическом развитии:
- появление «бронзовой» кожи и витилиго (белых пятен);
- неестественная худоба и изможденный внешний вид;
- астенический синдром (ослабленность, бессилие);
- головокружения и обмороки;
- проблемы по части ЖКТ — поносы, тошнота, рвота, отсутствие аппетита.
Вторичные признаки формируются на фоне длительного дефицита гормонов (после 1–3 лет болезни):
- постоянная жажда и желание кушать только соленую пищу;
- сниженное содержание сахара в крови;
- аменорея у девочек, отсутствие вторичных половых признаков;
- замедленный кровоток, синюшность кожи;
- судорожные припадки;
- затрудненное глотание;
- депрессивный синдром.
Болезнь у детей протекает тяжело, доставляя много страданий в физическом и моральном плане. Дети с бронзовой болезнью выделяются на фоне других — им свойственны аномальная худоба, нетипичный темный оттенок кожи, бледность и слабость, несоответствие возраста общему развитию, невозможность длительного пребывания на солнце. Поэтому ранняя диагностика и назначение заместительной терапии имеют первостепенное значение.
Тактика обследования
Диагноз «гипокортицизм» устанавливают по результатам лабораторных исследований и специальных проб. Инструментальным методам обследования отводится вторичная роль для установления степени поражения надпочечников при длительно текущей болезни.
Лабораторные исследования
При подозрении на надпочечниковую недостаточность обязательному исследованию подлежит кровь и моча. Показательны и диагностические пробы.
- Общий анализ крови у страдающих бронзовой болезнью содержит массу отклонений от варианта нормы: усиливается гематокрит (количественное соотношение лейкоцитов, красных кровяных телец и плазмы); понижается концентрация гормонов (кортизол, альдостерон, тестостерон) при повышении содержания адренокортикотропного гормона.
- Биохимия покажет нарушения в ионном балансе крови — недостаток натрия при избытке калия.
- Анализ урины информативен в плане изучения концентрации продуктов обмена глюкокортикоидов и тестостерона.
- Диагностические пробы — с синактеном-депо и АКТГ — позволяют максимально достоверно определить уровень эндокринных расстройств. Проведение проб направлено на выявление органа-мишени.
Инструментальное обследование включает проведение:
- ЭКГ и ЭхоКГ — с целью выявления степени расстройств в сердечно-сосудистой системе.
- КТ и МРТ — с целью установления патологических процессов в надпочечниках, сердце, нервной и пищеварительной системах; от установленных размеров надпочечников зависит первопричина болезни Аддисона — при туберкулезном поражении орган увеличен и содержит наслоения кальциевых солей, при аутоиммунном процессе орган уменьшается.
- Рентгенография черепных костей необходима, когда причина надпочечниковой недостаточности кроется в гипофизе или гипоталамусе.
После полного обследования результаты сводятся воедино. Обязателен сбор анамнеза, изучение наследственности, объективный осмотр пациента. Совокупность жалоб, внешних признаков и данных диагностики позволяет дифференцировать болезнь Аддисона с прочими хроническими патологиями и подтвердить диагноз.
Лечение
Своевременно назначенное адекватное лечение позволяет оптимизировать состояние больного. Терапия при болезни Аддисона комплексная и включает:
- основное лечение путем подбора оптимальной дозы гормонов синтетического происхождения (заместительная терапия);
- симптоматическое лечение для снятия тревожащих проявлений (боли, желудочно-кишечные расстройства, депрессивные состояния, дегидратация);
- рациональное калорийное питание.
Заместительная терапия
Регулярный прием синтетических гормонов необходим для поддержания стабильного состояния больного. Это связано с тем, что жизненно важные гормоны — альдостерон, кортизол — нигде, кроме надпочечников, не синтезируются. Страдающим бронзовой болезнью назначают Кортизон в качестве основного препарата. Кортизон давно положительно зарекомендовал себя в лечении эндокринных дисфункций.
При подборе индивидуальной дозы важно учитывать правила:
- назначаемое количество медикамента должно быть идентично тому уровню гормонов, которое синтезируется физиологическим путем у здоровых людей;
- заместительная терапия начинается с приема низких доз (с целью адаптации организма), постепенно дозировка повышается до достижения адекватного состояния организма;
- гормоносодержащие препараты принимают по принципу убывания — максимальную дозу принимают в утренние часы, уменьшенную — в дневное время, минимальную — вечером; соблюдение принципа основано на естественной деятельности надпочечников, которые наиболее активны ранним утром и пассивны вечером;
- при аддисонических кризах показано внутривенное или внутримышечное вливание гормонов с увеличением дозировки.
Снятие негативной симптоматики
Симптоматическое лечение включает назначение медикаментов для поддержания оптимальной жизнедеятельности организма. При длительном обезвоживании, расстройстве электролитного баланса показано внутривенное введение физраствора. Резкое падение сахара в крови требует введения глюкозы в 5% концентрации.
Если течение гипокортицизма осложнено туберкулезным процессом, назначают специальные средства — антибиотики основного и резервного ряда (Изониазид). Подбор дозы в этом случае осуществляет фтизиатр, который совместно с эндокринологом контролирует процесс лечения.
Диета
Диетическое питание играет важную роль в комплексном лечении. Больные гипокоптицизмом нуждаются в усиленном калорийном питании с оптимальным балансом белков, углеводов, жиров и витаминов. Основные принципы питания:
- прием пищи дробный, не менее 4–5 приемов пищи, обязателен легкий ужин перед сном в виде белковых продуктов (молоко) для профилактики гипогликемии;
- повышение суточного объема потребляемой соли до 2-х ст. л.;
- ежедневное употребление мяса и отварных овощей;
- строгое ограничение в потреблении продуктов с высоким содержанием калия — картофеля во всех видах, сухофруктов, орехов, шоколада;
- обязательное употребление в повышенных дозах продуктов с содержанием аскорбиновой кислоты и витамина В (отвар ягод шиповника, цитрусовые, пивные дрожжи).
Прогноз и превентивные меры
Больные гипокортицизмом подлежат пожизненному наблюдению у эндокринолога для контроля за общим состоянием, оценкой эффективности терапии и недопущения развития кризов. Наблюдающий врач ведет учет:
- показателей ритмики сердца — ЧСС, пульс;
- показателей крови — ионы, свертываемость, гематокрит;
- веса и сохранности аппетита;
- уровня сахара крови натощак.
Врач обязан информировать пациента о первых проявлениях аддисонова криза для недопущения серьезных осложнений и внезапной смерти. При соблюдении правильного образа жизни, питания и поддерживающей гормонотерапии средняя продолжительность жизни не отличается от показателя у обычных людей.
Лица с Аддисоновой болезнью для профилактики кризов должны соблюдать ряд профилактических мер:
- избегать интенсивных физических нагрузок и стрессовых ситуаций;
- самостоятельно не отменять и не корректировать дозы гормонов;
- своевременно лечить инфекционные и вирусные болезни.
Для общей профилактики гипокортицизма важно не допускать развития недугов, отрицательно влияющих на надпочечники — туберкулез, аутоиммунные и онкологические болезни, грибковые и системные патологии. При малейшем подозрении на недостаточность надпочечников — резкая потеря веса, изменения со стороны сердечно-сосудистой системы, скачки артериального давления — необходимо обратиться к эндокринологу.
Болезнь Аддисона, несмотря на прогрессирующее хроническое течение, не является приговором. Раннее выявление и длительное поддерживающее лечение позволяют страдающим гипокортицизмом жить полноценной жизнью, не испытывая дискомфорта. Главное — строго выполнять врачебные рекомендации, придерживаться спокойного в психоэмоциональном плане и здорового образа жизни. При планировании детей страдающим Аддисоновой болезнью имеет смысл обратиться в специальные центры репродукции для выявления риска передачи патологии и его минимизации.

 (6 оценок, среднее: 4,83 из 5)
(6 оценок, среднее: 4,83 из 5)